Sicosis o trastorno psicodermatológico es una condición que involucra una interacción entre la mente y la piel. Los trastornos psicodermatológicos se dividen en tres categorías: trastornos psicofisiológicos, trastornos psiquiátricos primarios y trastornos psiquiátricos secundarios. Los trastornos psicofisiológicos (por ejemplo, psoriasis y eczema) están asociados con problemas de la piel que no están directamente relacionados con la mente, pero que reaccionan a estados emocionales, como el estrés.
Los trastornos psiquiátricos o popularmente conocidos como sicosis primarios involucran afecciones psiquiátricas que resultan en manifestaciones cutáneas auto-inducidas, como tricotilomanía y delirios de parasitosis. Los trastornos psiquiátricos secundarios están asociados con trastornos cutáneos desfigurantes. La desfiguración resulta en problemas psicológicos, como disminución de la autoestima, depresión o fobia social. La mayoría de los trastornos psicodermatológicos se pueden tratar con técnicas para disminuir la ansiedad o, en casos extremos, con medicamentos psicotrópicos.
La psicodermatología, o medicina psicocutánea, se centra en el límite entre la psiquiatría y la dermatología. Comprender el contexto psicosocial y ocupacional de las enfermedades de la piel es fundamental para el manejo óptimo de los trastornos psicodermatológicos.
Información importante
- El tratamiento de los trastornos psicodermatológicos requiere la evaluación de la manifestación cutánea y de los problemas sociales, familiares y ocupacionales subyacentes al problema.
- Una vez que el trastorno ha sido diagnosticado, el manejo requiere un enfoque dual, que aborde tanto los aspectos dermatológicos como psicológicos.
- Incluso con problemas cutáneos autoinducidos, se necesita atención dermatológica de apoyo para evitar complicaciones secundarias, como infecciones, y para asegurar que el paciente se sienta apoyado.
- Los pacientes con trastornos psicodermatológicos frecuentemente se resisten a ser referidos a profesionales de la salud mental.
- La aceptación del tratamiento o consulta psiquiátrica puede ser mejorada a través del apoyo del médico de familia.
Las opciones de tratamiento incluyen medicación psicotrópica, cursos de control del estrés y derivación a un psiquiatra.
- Los médicos de familia están bien posicionados para ayudar a los pacientes con trastornos psicodermatológicos; estos pacientes pueden estar preocupados por el estigma asociado con los psiquiatras, y los médicos de familia están familiarizados con el uso de medicamentos psicotrópicos.
Clasificación de la sicosis
Sicosis o trastorno psicodermatológico se pueden clasificar en tres categorías:
- Trastornos psicofisiológicos,
- Trastornos psiquiátricos primarios y;
- Trastornos psiquiátricos secundarios.
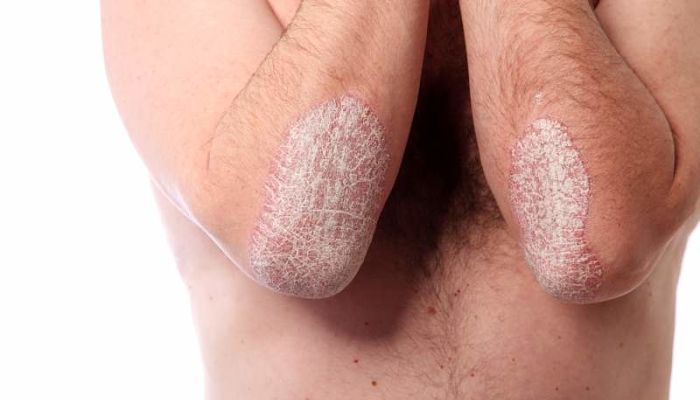
El término “trastorno psicofisiológico” se refiere a un trastorno cutáneo, como eccema o psoriasis, que empeora con el estrés emocional.
El “trastorno psiquiátrico primario” se refiere a un trastorno cutáneo como la tricotilomanía, en el cual el problema primario es psicológico; las manifestaciones de la piel son auto-inducidas.
Los “trastornos psiquiátricos secundarios” afectan a pacientes con problemas psicológicos significativos que tienen un impacto profundamente negativo en su autoestima e imagen corporal.
La depresión, la humillación, la frustración y la fobia social pueden desarrollarse como consecuencia de un trastorno cutáneo desfigurante.
Trastornos Psicofisiológicos
Los trastornos psicofisiológicos son afecciones que con frecuencia son precipitadas o exacerbadas por el estrés emocional. Cada una de estas afecciones tiene “personas que responden al estrés” y “personas que no responden al estrés”, dependiendo de si la enfermedad cutánea de un paciente es o no frecuente y pre-visiblemente exacerbada por el estrés. La proporción de personas que responden al estrés depende del diagnóstico dermatológico involucrado.
Diagnósticos Asociados con Trastornos Psicodermatológicos
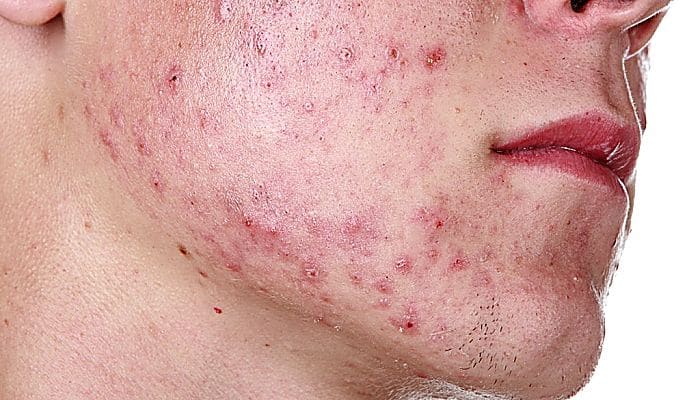
- Acné
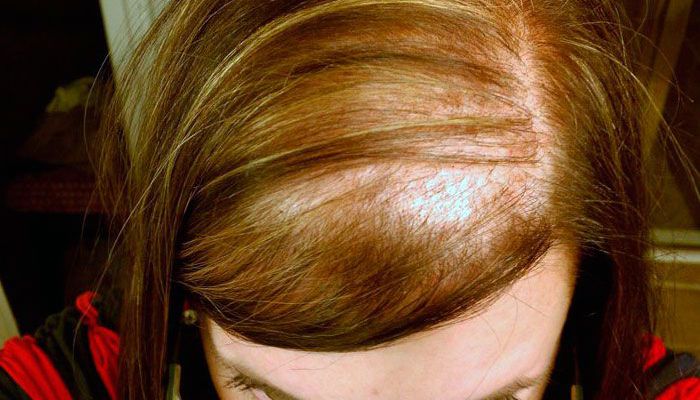
- Alopecia
- Dermatitis atópica
- Psoriasis
- Púrpura psicógena
- Rosácea
- Dermatitis seborreica
- Urticaria (urticaria)
- Trastornos psiquiátricos primarios
- Bromosidofobia
- Delirios de parasitosis
- Dismorfobia
- Dermatitis facial
- Excoriaciones neuróticas
- Tricotilomanía
Trastornos psiquiátricos secundarios
- Alopecia
- Acné quístico
- Hemangiomas
- Ictiosis
- Sarcoma de Kaposi
- Psoriasis
- Vitíligo
En pacientes con afecciones cutáneas que responden al tratamiento, como eccema, psoriasis y acné, la cuestión del estrés puede no ser importante. Sin embargo, cuando los médicos se enfrentan a enfermedades recalcitrantes al tratamiento, se debe preguntar a los pacientes si el estrés psicológico, social u ocupacional podría estar contribuyendo al trastorno cutáneo.
El estrés emocional puede exacerbar muchas dermatosis crónicas y puede iniciar un círculo vicioso conocido como el “ciclo de rascado y picazón“; por lo tanto, el tratamiento de pacientes recalcitrantes con dermatosis crónicas puede ser difícil sin tratar el estrés como un factor exacerbarte.
Los pacientes a menudo se sienten avergonzados de discutir temas psicológicos, especialmente si se sienten apresurados. Las clases de control del estrés, las técnicas de relajación, la música o el ejercicio pueden beneficiar a estos pacientes. Si existe un problema psicosocial u ocupacional específico, la terapia o el asesoramiento pueden ayudar.
Cuando el estrés o la tensión del paciente es lo suficientemente intensa como para justificar la consideración de un medicamento ansiolítico, hay dos tipos generales disponibles. Las benzodiacepinas, que se pueden utilizar según sea necesario, proporcionan un alivio relativamente rápido de la ansiedad, el estrés y la tensión.6 Para el tratamiento de la ansiedad crónica, los inhibidores selectivos de la recaptación de serotonina (ISRS) son seguros y eficaces.
Otras opciones para el tratamiento del estrés crónico incluyen agentes ansiolíticos no sedantes y no adictivos como la buspirona (Buspar). Si el trastorno de ansiedad de un paciente amerita una derivación psiquiátrica, la derivación debe discutirse con el paciente de una manera de apoyo y diplomática, de modo que el paciente pueda aceptar la derivación como complemento de la terapia dermatológica continua.
Trastornos Psiquiátricos Primarios
Los trastornos psiquiátricos primarios se encuentran con menos frecuencia que los trastornos psicofisiológicos.
Delirios de parasitosis
- Los delirios de parasitosis pertenecen a un grupo de trastornos llamados “sicosis hipocondríaca monosintomática”.
- Los pacientes con este último trastorno se presentan con delirios aislados con respecto a una afección cutánea.
- Debido a que la naturaleza del trastorno delirante es verdaderamente aislada, estos trastornos son muy diferentes de la esquizofrenia, que implica déficits funcionales múltiples, incluyendo alucinaciones auditivas, falta de habilidades sociales y afecto plano, además de la ideación delirante.
La forma más común de sicosis hipocondríaca monosintomática que se encuentra entre los pacientes con problemas cutáneos se llama delirio de parasitosis.8 Los pacientes con delirios de parasitosis creen firmemente que sus cuerpos están infestados por algún tipo de organismo.
Con frecuencia, tienen ideas elaboradas sobre cómo estos “organismos” se aparean, reproducen, se mueven en la piel y, a veces, salen de ella.
Estos pacientes a menudo se presentan con el signo de “caja de cerillas”, en el que pequeños trozos de piel excoriada, escombros o insectos o partes de insectos no relacionados se introducen en cajas de cerillas u otros contenedores como “prueba” de infestación.
Estrés Asociados con Diagnósticos Dermatológicos
- El diagnóstico diferencial psiquiátrico incluye la esquizofrenia, la depresión psicótica, la sicosis en pacientes con manía florida o sicosis inducida por fármacos, y la formación sin delirio, en la que el paciente experimenta sensaciones de arrastre, mordedura y escozor sin creer que son causadas por organismos.
- Otras causas orgánicas como la abstinencia de cocaína, anfetaminas o alcohol, deficiencia de vitamina B12, esclerosis múltiple, enfermedad cerebrovascular o sífilis también deben ser consideradas.
- Si se diagnostica cualquiera de estas causas subyacentes, no se debe hacer un diagnóstico separado de delirios de parasitosis.9
El tratamiento de elección para los delirios de parasitosis es un medicamento antipsicótico llamado pimozida (Orap).
- La pimozida es similar al haloperidol (Haldol) en cuanto a su estructura química y potencia, y ha demostrado ser excepcionalmente eficaz en el tratamiento de esta afección, especialmente en la disminución de la formalización.
- Este medicamento ha sido etiquetado por la Administración de Drogas y Alimentos de los Estados Unidos (FDA, por sus siglas en inglés) para el tratamiento del síndrome de Tourette; su uso en el tratamiento de los delirios de parasitosis no está indicado en la etiqueta.
- La dosis de pimozida para el tratamiento de los delirios de parasitosis es mucho menor que la utilizada para la esquizofrenia crónica.
- Por lo general, el tratamiento con pimozida se inicia con la dosis más baja posible de la mitad de una tableta de 2 mg (es decir, 1 mg) al día y se incrementa en 1 mg por semana.
- Cuando se alcanza la dosis diaria habitual de 4 a 6 mg (es decir, 2 a 3 tabletas), la mayoría de los pacientes han experimentado una disminución en las sensaciones de gateo y mordedura, así como en las sensaciones de “organismos” que se mueven en la piel.
El efecto terapéutico óptimo puede no ocurrir durante 6 a 8 semanas. Durante el curso del tratamiento, los pacientes se vuelven menos agitados.
- En pacientes más jóvenes, la pimozida se puede continuar con la dosis efectiva más baja durante varios meses y disminuir gradualmente sin invitar necesariamente a la recurrencia de los síntomas.
- Si la condición se repite, se puede instituir otro curso de terapia con pimozida.
- En pacientes de edad avanzada, a veces se requiere mantenimiento a largo plazo con dosis bajas de pimozida (1 a 2 mg por día).
- Se pueden presentar discinesias tardías, pero con el uso intermitente de dosis bajas (6 mg por día o menos), el riesgo disminuye.
- En pacientes con arritmias cardíacas, edad avanzada o dosis de más de 10 mg al día, se requiere electrocardiografía serial.
Al igual que con otros agentes antipsicóticos, se pueden desarrollar efectos secundarios extrapiramidales (es decir, efectos pseudo-parkinsonianos) con el uso de pimozida.
- La rigidez y la inquietud responden a la benztropina (Cogentin), en una dosis de 2 mg hasta cuatro veces al día, según sea necesario.
- La difenhidramina (Benadryl), en una dosis de 25 mg hasta tres veces al día según se tolere y se necesite, puede ser sustituida.
El desafío en el tratamiento de pacientes con delirios de parasitosis es introducir el uso de un medicamento antipsicótico sin ofender al paciente.
- Este paso requiere un delicado equilibrio entre el derecho del paciente al consentimiento informado y el objetivo de buscar la terapia más apropiada.
- Los autores recomiendan un enfoque sensible, empático y diplomático.
- La medicación debe presentarse como un “ensayo terapéutico”, y cualquier argumento contencioso con respecto a la patogénesis del trastorno o al mecanismo de acción de la pimozida debe evitarse deliberadamente.
- El estímulo que sugiere que la pimozida puede “ayudar a centrarse menos en la piel y más en disfrutar de la vida” puede ayudar.
- Debido a que el uso de pimozida etiquetado por la FDA en los Estados Unidos es para el tratamiento del síndrome de Tourette y no para la sicosis, hay menos estigma asociado a este medicamento que otros agentes antipsicóticos.
Excoriaciones neuróticas, dermatitis y lesiones cutáneas en respuesta a una creencia delirante.
- Los términos “excoriaciones neuróticas” y “excoriaciones psicológicas” se utilizan cuando los pacientes se infligen a sí mismos excoriaciones (marcas de arañazos) con las uñas.
- La dermatitis facticia (dermatitis artefacta) generalmente se refiere a una condición en la cual el paciente usa algo más elaborado que las uñas de las manos, como quemar cigarrillos, químicos o instrumentos afilados, para dañar su propia piel.
- Las psicopatologías subyacentes más comunes son los episodios depresivos mayores, la ansiedad y los trastornos obsesivo-compulsivos. En raras ocasiones, los pacientes excorran su piel en respuesta a una ideación delirante; en tales casos, el diagnóstico apropiado sería psicosis.
- Los pacientes con excoriaciones neuróticas generalmente tienen depresión o ansiedad, mientras que aquellos con dermatitis facticial a menudo tienen otras enfermedades psiquiátricas.
- El trastorno límite de la personalidad es sólo uno de los diagnósticos más serios asociados con la dermatitis facticial.
Si el paciente tiene depresión subyacente que resulta en excoriaciones neuróticas, un antidepresivo frecuentemente usado por los dermatólogos es doxepin (Sinequan). Doxepin es un antidepresivo tricíclico con uno de los efectos más poderosos contra la picazón y antihistamínicos, así como efectos sedantes/tranquilizantes.
Debido a que muchas personas con depresión que excretan su piel están agitadas (es decir, tienen “depresión agitada”), los efectos sedantes y tranquilizantes de la doxepina con frecuencia resultan ser terapéuticos. Además, el profundo efecto antipruriginoso de este medicamento es un beneficio adicional. A pesar de que estos pacientes crean sus propias lesiones cutáneas a medida que continúan rascándose la piel, lo que no les permite sanar, el “ciclo de rascado y picazón” puede crear parches con picazón intensa que pueden beneficiarse del efecto antipruriginoso de la doxepina.
El uso de doxepin requiere las precauciones usuales que se toman con los antidepresivos tricíclicos más antiguos.
- Esto incluye limitar cuidadosamente la cantidad de medicamento que se puede administrar de una sola vez para minimizar el riesgo de suicidio.
- Una descripción detallada está más allá del espacio disponible en este artículo; sin embargo, debe mencionarse que si el paciente está realmente deprimido, se requieren dosis adecuadas de antidepresivos para prevenir el tratamiento insuficiente del paciente.
- Los pacientes ancianos pueden responder a dosis más bajas. También se pueden utilizar ISRS.
Tricotilomanía
- La tricotilomanía, según el uso dermatológico de la palabra, es una condición en la cual una persona se arranca su propio cabello. La definición psiquiátrica de tricotilomanía requiere la presencia de “impulsividad”.
- Sin embargo, utilizando la definición dermatológica menos específica, el médico una vez más debe determinar la naturaleza de la psicopatología subyacente para seleccionar el tratamiento más apropiado.
La psicopatología subyacente más común es la conducta obsesivo-compulsiva, cumpla o no formalmente con los criterios del Manual Diagnóstico y Estadístico de Trastornos Mentales, 4ª ed., para el trastorno obsesivo-compulsivo.
Los otros posibles diagnósticos psiquiátricos subyacentes incluyen
El trastorno de hábito simple, la reacción al estrés situacional, el retraso mental, la depresión y la ansiedad, así como casos extremadamente raros de delirio en los que el paciente se arranca el cabello basándose en la creencia ilusoria de que algo en las raíces necesita ser “desenterrado” para que el cabello pueda crecer normalmente.
Esta última y rara condición se llama “tricofobia”.
El diagnóstico diferencial de la tricotilomanía incluye seudopelada, alopecia areata, sífilis y tiña de la cabeza.
La tricotilomanía es una de las raras afecciones en las que puede diagnosticarse el examen patológico de la piel.
- La raíz del cabello sufre un cambio único llamado tricomalacia, que sólo ocurre en pacientes con tricotilomanía.
- Por lo tanto, si el paciente continúa negando tirarse de su propio cabello, una biopsia de piel puede ser útil para determinar el diagnóstico.
- Al igual que con otras afecciones, el tratamiento de la tricotilomanía se basa en la naturaleza de la psicopatología subyacente.
- Debido a que la psicopatología subyacente más común es la tendencia obsesivo-compulsiva, medicamentos como fluoxetina (Prozac), paroxetina (Paxil), sertralina (Zoloft), fluvoxamina (Luvox) y clomipramina (Anafranil), en dosis apropiadas para el tratamiento del trastorno obsesivo-compulsivo, pueden ser útiles en el tratamiento farmacológico de la tricotilomanía.
- Debe notarse que la dosis antiobsesiva-compulsiva para cualquiera de estos medicamentos tiende a ser más alta que la dosis de antidepresivos.
- El enfoque no farmacológico incluye la psicoterapia, que puede ser útil si el paciente tiene un tema definible que pueda ser discutido.
- La terapia conductual es otra modalidad de tratamiento.
Trastornos Psiquiátricos Secundarios
- Aunque las condiciones de la piel no suelen poner en peligro la vida, debido a su visibilidad pueden ser “que arruinan la vida”.
- Las personas con desfiguración con frecuencia se sienten psicológica y socialmente devastadas como resultado de ello.
- Además, las personas con trastornos de la piel tienen problemas para conseguir trabajos en los que la apariencia es importante.
- También está bien documentado que las personas con desfiguración visible se enfrentan a la discriminación, especialmente si la condición se percibe como contagiosa.
- Aunque muchos pacientes se adaptan a su enfermedad de la piel, si el médico observa que el paciente está experimentando una angustia significativa, es importante explorar este tema y decidir si la derivación a un profesional de la salud mental o a un grupo de apoyo dermatológico podría ayudar.
- Si la depresión, la fobia social o la psicopatología secundaria son de intensidad significativa, puede justificarse la derivación a un psiquiatra.
También puedes leer:Síndrome De Legius: Síntomas, Genética, Tratamiento, Prevención

Dermatologa. Especialista en enfermedades de la piel, pelo y uñas.